assistenza e cura remota
L’Organizzazione Mondiale della Sanità (OMS) definisce la telemedicina come:
“l’erogazione di servizi di cura ed assistenza, in situazioni in cui la distanza è un fattore critico, da parte di qualsiasi operatore sanitario attraverso l’impiego delle tecnologie informatiche e della comunicazione per lo scambio di informazioni utili alla diagnosi, al trattamento e alla prevenzione di malattie e traumi, alla ricerca e alla valutazione e per la formazione continua del personale sanitario, nell’interesse della salute dell’individuo e della comunità”.
L’Unione europea, nel 1990, ha concordato una definizione per la telemedicina stabilendo che essa comprende:
“Il controllo, il monitoraggio e la gestione dei pazienti, nonché la loro educazione e quella del personale, attraverso l’uso di sistemi che consentano un tempestivo accesso alla consulenza di esperti e alle informazioni del paziente, indipendentemente da dove il primo o le seconde risiedano”.
Esistono diversi ambiti nei quali la telemedicina viene applicata, e a seconda del settore medico al quale offre possibilità e sviluppi assume nomi differenti.
Si parla perciò di
- Teleradiologia
- Teleassistenza domiciliare
- Telecardiologia
- Telepatologia
- Teledermatologia
- Teleriabilitazione
- Teleconsulto
- Teledidattica
In tutte le sue varie forme, rimane comunque sempre la caratteristica fondamentale del collegamento non fisico tra diversi livelli di cura, collegando virtualmente strutture sanitarie distanti tra loro.
Anche i fruitori di tale disciplina sono notevoli e possiamo riconoscerli in: - Personale medico
- Personale paramedico
- Personale amministrativo e tecnico dell’area sanitaria
- Pazienti
- Familiari
- Operatori in strutture sanitarie
- Tecnici
La telemedicina si propone, mediante l’utilizzazione organizzata dei mezzi di telecomunicazione, di creare un sistema:
- Per la medicina d’urgenza (es. Telecardiologia, Primo e Pronto Soccorso, Centrali operative del 118, Elisoccorso, etc.);
- Per espandere territorialmente l’utilizzo sistematico delle competenze specialistiche, per una migliore distribuzione qualitativa dell’assistenza sanitaria ed un migliore rapporto costi/prestazioni (es. Televideoconsultazione ospedaliera, Telediagnosai dei parametri vitaliTelecardiologia ospedaliera, Teledialisi ospedaliera, , etc.);
- Per i monitoraggi nell’ambito domiciliare (es. Telemonitoraggio cardiaco, dialitico, delle gestanti, Home Care, etc.);
- Per l’impiego ottimale nel sistema sanitario dell’informatica distribuita – terminali e mezzi elaborativi – allo scopo di un miglioramento dei servizi e della economicità della gestione (es. Centri CUP per prenotazione esami, creazione di archivi specialistici per diagnosi integrate, etc.);
- Per la didattica (es. Teledidattica, Videochirurgia/Telechirurgia, trasmissione tra reparti ospedalieri ed Università e tra Istituti universitari, gestione di Banche Dati, etc.);
- Per la diffusione telematica dell’informazione verso i cittadini (es. lo Sportello del Cittadino, Customer Care – Call Center con Numero Verde, Numero 166, etc.).
Per tutte queste applicazioni, le reti, i sistemi ed i servizi di telecomunicazione sono ovviamente indispensabili negli scenari evolutivi entro cui si realizza il miglioramento delle tecnologie: ISDN, Nodi Telematici, Rete Intelligente (Numero Verde, Reti Private Virtuali, 166, etc.), applicazioni in Fibra Ottica, LAN, MAN, WAN, Sistema Radiomobile ETACS e GSM; ed, inoltre, in campo internazionale: Euro ISDN, ATM, TMI, sono traguardi raggiunti da TELECOM, i quali possono portare evidenti vantaggi anche alle attività socio-sanitarie, sia in ambito nazionale che estero.
Inoltre, le prospettive a breve termine derivanti dagli scambi informativi a livello mondiale (es. INTERNET) attraverso reti dedicate, come ad esempio la rete INTERBUSINESS, potranno permettere una stretta sinergia anche a livello di scambi di informazioni sanitarie tra strutture a livello internazionale. A ciò vanno ad aggiungersi le grosse potenzialità derivanti dalla Multimedialità, che permetteranno di arrivare con una serie infinita di informazioni presso la casa di ogni cittadino (es. TV interattiva).
Gli apparati di telemedicina ed i servizi di telecomunicazione consentono, quindi, un rapporto interattivo tra medico di base e medico specialista, tra questi ed il personale infermieristico, sia all’interno che all’esterno delle strutture sanitarie, nonché tra queste figure professionali e paziente grazie alla trasmissione di segnali biomedicali monodimensionali, quali: - ECG (Elettrocardiogramma);
- EEG (Elettroencefalogramma);
- Flussimetria Doppler;
- Altri segnali evocati da tracce.
E segnali bidimensionali, quali: - TAC (Tomografia Assiale Computerizzata);
- RMN (Risonanza Magnetica Nucleare);
- RX (Radiografie);
- Scintigrafie;
- Ecografie;
- Termografie;
- Immagini patologiche;
- Altre immagini.
Come campi operativi di impiego, la telemedicina si propone di sviluppare collegamenti tra strutture sanitarie e postazioni remote, quali, ad esempio: - Navi ed aerei;
- Porti ed aeroporti;
- Isole e presidi minori, paesi remoti e/o disagiati;
- Case di cura, Cliniche private;
- Case di riposo o di lunga degenza;
- Farmacie;
- Caserme e carceri;
- Ospedali da campo/Sanità militare (Esercito, etc.);
- Scuole, piscine e centri sportivi;
- Ambulanze e mezzi mobili sanitari;
- Uffici ed industrie;
- Manifestazioni ad alta affluenza di pubblico (culturali, sportive);
- Ospedali minori;
- Medici di base;
- Protezione civile (sia a livello organizzativo centrale che periferico);
- Anziani, persone sole in casa, pazienti in dimissione protetta ospedaliera;
- Associazioni di Volontariato (Croce Rossa Italiana, Misericordie, etc.).
Dall’analisi e valutazione degli esperimenti di telemedicina effettuati in Italia, si può tracciare oggi un primo bilancio: i prodotti/sistemi/servizi sviluppati e sperimentati, hanno fornito soluzioni realizzative ad esigenze e problematiche finora irrisolte quali:
- La diffusione dell’assistenza socio-sanitaria domiciliare;
- L’esecuzione e la relativa trasmissione di esami diagnostici a distanza;
- La consultazione a distanza tra specialisti;
- La diffusione capillare dell’assistenza specialistica;
- L’evoluzione del rapporto tra il personale afferente la sfera socio-sanitaria (medico specialista, medico di base, farmacista, assistente sociale, operatori del volontariato in generale).
CLASSIFICAZIONE DEI SERVIZI DI TELEMEDICINA
TELEMEDICINA SPECIALISTICA
La categoria della telemedicina specialistica comprende le varie modalità con cui si forniscono servizi medici a distanza all’interno di una specifica disciplina medica. Può avvenire tra medico e paziente oppure tra medici e altri operatori sanitari.
Dipendentemente dal tipo di relazione tra gli attori coinvolti, le prestazioni di telemedicina specialistica si possono realizzare secondo le seguenti modalità:
- Televisita: è un atto sanitario in cui il medico interagisce a distanza con il paziente. L’atto di diagnosi che scaturisce dalla visita può dar luogo alla prescrizione di farmaci o di cure. Il collegamento deve consentire di vedere e interagire con il paziente e deve avvenire in tempo reale o differito;
- Teleconsulto: è un’indicazione di diagnosi e/o di scelta di una terapia senza la presenza fisica del paziente. Si tratta di un’attività di consulenza a distanza tra medici che permette a un medico di chiedere il consiglio di uno o più medici, in ragione di specifica formazione e competenza, sulla base di informazioni mediche legate alla presa in carico del paziente;
- Telecooperazione sanitaria: è un atto consistente nell’assistenza fornita da un medico o altro operatore sanitario ad un altro medico o altro operatore sanitario impegnato in un atto sanitario. Il termine viene anche utilizzato per la consulenza fornita a quanti prestano un soccorso d’urgenza.
TELEMONITORAGGIO
Con il termine telemonitoraggio si fa riferimento all’insieme di mezzi e forme d’intervento che mirano a consentire la fornitura di un’assistenza prestata in strutture decentrate rispetto a quelle ospedaliere, pur mantenendo o addirittura migliorando la qualità globale del servizio.
L’assistenza extraospedaliera poggia le proprie possibilità di efficacia/efficienza sulla comunicazione a distanza fra Assistiti e Centri medici di Servizio; solo in queste condizioni gli operatori medici possono intervenire a distanza in diversi tipi di situazioni, determinando le azioni opportune per seguire i bisognosi di assistenza (es. anziani, infermi).
Il processo di monitoraggio consiste perciò di tre funzioni fondamentali: - prelievo ed invio di segnali clinicamente significativi da parte degli Assistiti verso Centri di assistenza/intervento;
- acquisizione, analisi e valutazione di tali segnali da parte del Centro medico di Servizio;
- attuazione di interventi presso gli Assistiti realizzabili con modalità differenti a seconda dei casi.
Spesso il problema di fondo è di tipo organizzativo e consiste nell’individuazione e realizzazione delle forme di intervento più adeguate, che consentano la larga diffusione ed economicità del servizio offerto, sia sfruttando le possibilità offerte dalla rete di telecomunicazioni pubblica, sia costituendo opportuni Centri di Servizio.
Nei casi in cui si richiede telemonitoraggio e/o comunicazione per i disabili, agli aspetti organizzativi si aggiungono aspetti sistemistici e tecnologici, tuttora largamente da esplorare o da consolidare.
Alcuni esempi di telemonitoraggio sono: - Telemonitoraggio cardiaco: prevede la registrazione continuativa dell’attività cardiaca effettuata mediante una apparecchiatura portatile, un successivo invio in rete dei dati registrati, verso un Centro dove questi vengono elaborati; dall’analisi del tracciato, vengono derivate informazioni sulla situazione cardiaca del paziente, che può perciò essere informato con tempestività;
- Telemonitoraggio della dialisi: i dati, sia clinici generati grazie ad interfacce con che quelli statistici ottenuti con sistemi di gestione automatizzata dell’intero centro dialisi (cartelle cliniche, schede di programmazione, elaborazioni statistiche, programmazione delle visite e degli esami, ecc.), sono inoltrati ad un centro specializzato di gestione, che provvede alla loro elaborazione ed al controllo delle operazioni.e qualora, durante una seduta di dialisi domiciliare, si verifichino situazioni di emergenza o anomalie gravi nel funzionamento delle apparecchiature si interviene immediatamente;
- Telemonitoraggio dei diabetici: esistono tuttavia sistemi automatici per la infusione dell’insulina in modo continuativo, la cui velocità viene regolata in base al tasso
glicemico; alcuni glucometri sono provvisti di interfaccia standardizzata a livello fisico e possono archiviare, in una memoria interna, il valore di glucosio con relativa indicazione di tempo. Questi valori possono poi essere inviati verso un centro specializzato remoto, utilizzando un PC ed il sistema di telecomunicazione, congiuntamente ad eventuali commenti introdotti direttamente dal paziente; il monitoraggio dell’andamento giornaliero potrebbe perciò essere seguito a distanza dal personale medico. - Telemonitoraggio perinatale: questo consente il controllo del battito cardiaco fetale e delle contrazioni uterine; la verifica dei dati raccolti può essere periodica utilizzando chiamate programmate, consentendo un eventuale intervento immediato per parto incipiente o difficoltà fetali insorte.
TELECARDIOLOGIA
La telecardiologia, è imperniata su un sistema completamente digitale che si articola su un apparato di trasmissione ed uno di gestione ed elaborazione dei tracciati. Il primo si tratta di un elettrocardiografo numerico con software interpretativo, capace di memorizzare tracciati ECG; è dotato di modem integrato e si può collegare facilmente anche a terminali telefonici radiomobili e può funzionare da ricevitore/stampante per apparati simili. Il secondo è il pacchetto software sviluppato che consente di ricevere e trasmettere i tracciati ECG; inoltre consente di gestire i tracciati e le relative informazioni (scheda paziente, misure tecniche, etc.) come file e quindi accessibili, mediante opportuni puntatori, per archivi di tipo database.
Un’applicazione dei sistemi di telecardiologia è nel campo delle emergenze cardiologiche, dove bisogna conciliare due vitali esigenze: quella di sottoporre il paziente ad un videat specialistico nei tempi più brevi possibili, e quella di istituire, sempre in tempi ridottissimi, una adeguata terapia; molti centri di assistenza medica, purtroppo, non possono usufruire di una consulenza cardiologica disponibile in loco 24 ore su 24.
La stessa carenza si trova in presìdi di guardie mediche, turistiche, comunità remote o isolate, in molte case di cura o di riposo private, che possono contare solo su un consulente “volante”, con i prevedibili ritardi d’intervento causati dalla difficoltà di rintracciare il medico, e dalla difficoltà degli spostamenti urbani ed extraurbani. La decisione di trasportare, altresì, direttamente il paziente presso un Centro specialistico
comporterebbe anch’essa notevoli tempi morti, non solo a causa dello spostamento materiale, ma anche del cronico sovraffollamento delle strutture di Pronto Soccorso.
Il servizio di telecardiologia vede come punto centrale di riferimento un Centro Specialistico Cardiologico, dove è situata una postazione ricevente, ed un cardiologo presente 24 ore su 24, per rispondere alle richieste di consulenza. Le unità periferiche, fornite di apparato trasmittente, costituiscono le diramazioni del servizio, diffuse capillarmente sul territorio, le quali assicurano agli utenti l’assistenza diretta.
Naturalmente il ricorso al consulente dell’unità centrale non dovrebbe necessariamente essere limitato ai casi di emergenza ma, in fasce orarie prestabilite, e tramite una distinta linea urbana, potrebbe permettere diagnosi a distanza anche per check-up, controlli o monitoraggi di pazienti cardiopatici.
IL RICOVERO VIRTUALE
E’ noto che la medicina è fondamentalmente “Hospital Oriented” e l’evoluzione del ricovero ospedaliero (in regime ordinario o di day-hospital) verso il ricovero virtuale può avere un impatto sociale rilevante. L’ospedale dispone di risorse umane e strumentali integrate, utilizzabili anche con minimi tempi di accesso ed in rapida sequenza, che garantiscono una qualità di prestazioni spesso non ottenibile altrimenti. Il ricovero ospedaliero presenta però, secondo gli attuali orientamenti, tre difetti basilari: il costo della degenza, il costo da mancata attività lavorativa ed i problemi psicologico-affettivi dell’ospedalizzazione.
Il telemonitoraggio domiciliare riduce la degenza e migliora la qualità della vita, integrandosi all’assistenza domiciliare post-ospedaliera. Pertanto l’innovazione tecnologica offre un’ulteriore opportunità, che permette anche di migliorare la qualità dell’assistenza: il ricovero virtuale è quindi l’ospedale virtuale a domicilio.
Parte dei ricoveri ospedalieri può essere realizzata “virtualmente”, assistendo telematicamente il paziente presso il proprio domicilio o presso il posto di lavoro.
Tale soluzione permette un miglioramento della qualità assistenziale perché ne viene assicurata la continuità “ospedaliera” anche quando il paziente non possa raggiungere l’ospedale (impossibilità fisica, lavorativa, di accompagnamento familiare), diminuisce ulteriormente il costo sociale, sia per il paziente se lavoratore, che per i familiari che spesso lo accompagnano, e riduce i disagi dovuti agli spostamenti delle persone malate e disabili.
Le aree di principale interesse per una prima applicazione del ricovero virtuale sono l’oncologia, la chirurgia, e le malattie croniche (ad esempio, cardiologia, diabete, ecc.).
2.5.4.1 CARATTERISTICHE E VANTAGGI
Il ricovero virtuale è una realtà tecnologicamente attuale realizzabile con l’evoluzione e la diffusione della telematica. Infatti tecnologie e strumenti telematiche applicati alla sanità possono realizzare un’integrazione avanzata tra assistenza ospedaliera ed assistenza domiciliare: é l’ospedale che va a domicilio del malato.
Varie sono le caratteristiche del ricovero virtual - il servizio di ricovero virtuale interviene sul paziente anche se esso è fisicamente
ricoverato in una struttura ospedaliera solo per periodi di tempo molto limitati; - il paziente risulta “ricoverato” prevalentemente nella sua abitazione e continua a
svolgere le sue quotidiane attività (lavoro, ricreazione, ecc.); - il medico ha una “immagine” aggiornata dello stato del paziente e delle “azioni” già
effettuate, in corso di esecuzione, e da effettuare su di lui (esami diagnostici, protocolli terapeutici e riabilitativi, ecc.) e inoltre conosce le strutture sanitarie coinvolte in tali operazioni; - il medico per intervenire sul paziente utilizza tutte le strutture sanitarie presenti sul territorio (ambulatori, laboratori, car hospital, ecc.) minimizzando lo spostamento del paziente e il tempo di attesa e massimizzando il trasferimento delle informazioni;
- in situazioni di cronicità il paziente può essere monitorato a casa e curato secondo le modalità e le risorse dell’home care.
I vantaggi offerti dal ricovero virtuale sono così riassumibili: - migliore utilizzo delle diverse competenze e delle strutture sanitarie;
- disponibilità continua di consulenze specialistiche per i presidi sanitari minori;
- migliore assistenza sanitaria alle comunità territorialmente sparse (montagne, isole,
ecc.); - necessità di venire incontro alle pressioni derivanti dai cambiamenti demografici (e
conseguente cambiamento della struttura e dimensione ospedaliera); - possibilità di seguire in modo migliore e più diffuso i nuovi protocolli diagnostici,
terapeutici e riabilitativi; - adattamento dell’assistenza sanitaria alle variazioni di popolazione (per turismo, per
grandi avvenimenti, ecc.); - riduzione dei tempi di ricovero dei pazienti e del pendolarismo casa-ospedale;
- riduzione del costo pubblico e privato dell’assistenza sanitaria.
Il processo di cura che si basa sul ricovero virtuale enfatizza le funzioni dell’insieme delle strutture sanitarie che collaborano per portare avanti il protocollo clinico scelto per il paziente, ognuna con le proprie competenze e specializzazioni. E’ importante definire bene i ruoli che ciascuna di esse svolge nell’erogazione della cura ed è quindi fondamentale definire il modello d’interazione tra di esse, tenendo anche conto che il paziente è “fisicamente” distante dagli operatori sanitari presenti in tali strutture.
L’erogazione della cura eseguita durante il ricovero virtuale coinvolge i seguenti attori: - il paziente (oggetto della cura);
- il responsabile della cura (un medico, un team di medici) che segue l’intero processo di cura del paziente;
- il fornitore della cura (il responsabile della cura, un medico specialista, un infermiere, il paziente stesso, un familiare del paziente) che esegue le attività diagnostiche, terapeutiche e riabilitative;
- il medico specialista (un medico, un team di medici) che offre consulenza nella valutazione dei risultati degli esami diagnostici, nella definizione del protocollo diagnostico e terapeutico.
Lo scambio d’informazione tra i diversi attori, oltre che avvenire direttamente, si realizza tramite l’accesso alle informazioni inserite nella cartella clinica del paziente. Tali informazioni sono immesse da tutti gli attori, in accordo con ben definite procedure di protezione e riservatezza dei dati. La cartella clinica deve essere intesa come uno strumento per produrre il quadro di riferimento per lo scambio ottimale delle informazioni tra gli attori che intervengono contemporaneamente sul paziente; inoltre, al fine di garantire la continuità e la qualità del processo clinico, essa deve fornire al responsabile una immagine aggiornata del paziente ed anche assicurare la coerenza degli obiettivi tra gli attori. Pertanto la cartella clinica deve contenere sia le informazioni cliniche relative al
paziente che la lista delle attività cliniche suggerite, programmate ed eseguite (protocollo clinico) ed anche lo stato di esecuzione della singola attività (procedure gestionali) e dei flussi informativi tra le strutture coinvolte nell’attività. Questo implica che nella cartella clinica sia riportato anche il protocollo clinico che si intende seguire al fine di assicurare la coerenza degli interventi.
Lo scambio d’informazioni diretto tra gli attori può avvenire utilizzando le tecnologie del teleconsulto, in quanto tale modalità d’interazione può avvenire non solo tra responsabile della cura e medico specialista, ma anche tra il responsabile della cura ed il fornitore di essa ed addirittura coinvolgendo il paziente in un dialogo diretto. Ciò è importante perché il medico può seguire da lontano, e in modo diretto, l’evoluzione del quadro clinico dei pazienti che necessitano di essere seguiti con particolare attenzione. Inoltre si possono affrontare, in modo organico ed in tempo reale, tutte le emergenze di tipo qualitativo che richiedono la disponibilità della maggior quantità di informazioni possibile, unitamente al parere dei maggiori esperti del settore. Tali pareri, opportunamente “formalizzati” e “generalizzati” possono creare le banche di protocolli che insieme ad altre informazioni (quali quelle presenti nei database on line) sono la premessa per lo sviluppo di una nuova serie di servizi integrati.
I SISTEMI DI TELEMEDICINA PER IL RICOVERO VIRTUALE
I sistemi di telemedicina coinvolti in tale modello d’interazione sono: - sistemi intelligenti e cooperativi per la gestione federata d’informazioni cliniche (l’obiettivo è quello di gestire cartelle cliniche multimediali, che contengano anche il piano di cura del paziente definito nei particolari, ed i vari protocolli). Tale ipotesi prevede la federazione di sistemi informativo-organizzativi che cooperano alla cura del paziente e l’esistenza di sistemi terminologici per garantire il dialogo tra tali sistemi federati;
- sistemi per la pianificazione e allocazione di risorse sanitarie: studi della Unione Europea sul futuro della sanità in Europa mettono in evidenza l’esigenza di informatizzare le aree e le procedure relative alla gestione dei finanziamenti e dei rimborsi, alla valutazione delle performance in modo da avviare un corretto processo decisionale, sia in temi di investimenti che di erogazione dei servizi. Tale processo è ancora più importante nel ricovero virtuale ove il sistema è composto da una serie di servizi autonomi federati. Tra tali sistemi rientrano anche quelli per l’allocazione delle risorse necessari per conoscere lo stato di occupazione dei servizi e quindi per prenotare esami e consulti specialistici e più in generale per ottimizzare l’uso di risorse mobili (car hospital, autoambulanze, ecc.); tramite tali risorse mobili è possibile effettuare esami in vitro e in vivo non altamente specialistici presso la residenza paziente, oltre che per interventi di emergenza;
- sistemi per valutare e monitorare lo stato di salute del cittadino a distanza: il cittadino è ora distante dal luogo ove risiede il responsabile della cura ed è importante fornire a quest’ultimo dati attendibili e tempestivi sullo stato di salute del paziente; si tratta di sistemi di telemonitoraggio di ultima generazione che prevedono il prelievo dei segnali, la loro elaborazione integrata basata su conoscenze, l’invio dei dati grezzi e l’attuazione d’interventi secondo opportune conoscenze mediche memorizzate nei sistemi.
- sistemi di teleconsulto per l’ausilio e la diagnosi: essi sono alla base degli ambulatori (e dei pronto soccorsi) poli-specialistici telematici; si tratta di realizzare sistemi di ultima generazione che oltre a offrire nuove funzionalità, permettano la collaborazione interattiva dei partecipanti al consulto ed in un prossimo futuro la telepresenza sia dei partecipanti stessi con quella virtuale delle loro attrezzature che del paziente.
RUOLO DELLE TECNOLOGIE
I costanti miglioramenti della tecnologia e delle condizioni di vita hanno incrementato la speranza di vita della popolazione dei Paesi più industrializzati col risultato che il progressivo invecchiamento della popolazione globale, che negli ultimi 50 anni è triplicato, e nel 2050 triplicherà ancora, porterà il numero di anziani con più di 60 anni a circa 2 miliardi.
In particolare in Italia il 20,04% della popolazione ha più di 65 anni e il 2,4% ha più di 85 anni.
Una delle conseguenze immediate di questo trend è l’aumento del numero di persone affette da patologie croniche (come il diabete, lo scompenso cardiaco cronico, le malattie polmonari), che, ad oggi, presentano una prevalenza molto significativa. In Italia le persone affette da almeno una malattia cronica grave sono all’incirca il 13% della popolazione, ovvero 8 milioni.
Il nostro Sistema Sanitario è ormai anch’esso cronicamente in affanno, e sarà inevitabile un approfondimento di modelli assistenziali basati sul domicilio,sull’home care e sulla domotica per dare una risposta a questa crescente domanda di salute.
In questo capitolo ci fissiamo l’obbiettivo di illustrare le più importanti tecnologie in essere che possono permettere la graduale deospedalizzazione dei soggetti aventi malattie croniche.
TECNOLOGIE ADOTTATE IN TELEMEDICINA
Durante gli anni la telemedicina è stata soggetta a svariati cambiamenti dovuti principalmente alle tecnologie adottate. Nei ultimi anni si è assistito ad una mutazione del panorama tecnologico sociale e di conseguenza delle tecnologie a disposizione delle strutture sanitarie.
Ciò ha comportato notevoli modifiche di mercato e di utilità dei dispositivi telematici ed informatici. Se nel 1960 la Telemedicina era intesa come trasmissione telematica
(via telefono e radio) dei dati del paziente, negli anni ’90 da internet e dalle nuove telecomunicazioni informatiche che si proponevano con il web, oggi la nuova frontiera della medicina è senz’altro rappresentata dalle nuove tecnologie informatiche che propongono una visione e una comodità di utilizzo mai viste in precedenza.
I dispositivi medici possono suddividersi in tre grandi categorie:
- Strumenti di rilevazione di dati clinici puntuali (ECG,bilancia..);
- Strumenti di rilevazione di dati clinici in continuo (Sistemi di monitoraggio,pacemaker);
- Strumenti terapeutici (ventilatori, pompe infusione..).
Poi abbiamo le reti di comunicazione, che possono essere: - Privata (wi-fi locale, bluetooth..);
- Pubblica (telefonia mobile, ADSL..);
- Privata (AUSL, MMG..).
Per arrivare ai software di gestione, di interfacciamento (verso gli strumenti o verso altri sistemi applicativi sanitari) e di gestione.
Per dispositivo medico intendiamo qualunque strumento, apparecchio, software, sostanza o altro articolo, utilizzato da solo o in combinazione, compresi gli accessori tra cui i software necessari al corretto funzionamento dello stesso, destinato dal fabbricante ad essere impiegato con finalità mediche sull’uomo ai fini di: - diagnosi, prevenzione, controllo, trattamento o attenuazione di malattie;
- diagnosi, controllo, trattamento, attenuazione o compensazione di un trauma o di un handicap;
- studio, sostituzione o modifica dell’anatomia oppure di un processo fisiologico
- controllo del concepimento;
che non eserciti nel o sul corpo umano l’azione principale cui è destinato con mezzi farmacologici, immunologici o mediante processi metabolici, ma la cui funzione possa essere coadiuvata da tali mezzi.
Andiamo ora a guardare nel dettaglio quelle che sono le tecnologie e gli strumenti più utilizzati al giorno d’oggi per offrire un servizio di telemedicina e teleassistenza.
LA RETE E LA BANDA LARGA
La tecnologia che più di tute ha permesso lo sviluppo e la crescita della telemedicina è senza alcun dubbio l’avvento della banda larga.
Nel novembre 2004 il Ministro per l’Innovazione e le Tecnologie ha presentato il rapporto sulla banda larga curato dal Centro Studi del Ministero per dimostrare come la sostenibilità dei ritmi di crescita richieda un’azione focalizzata non solo sulle misure di incentivazione, ma anche sullo sviluppo di contenuti digitali e servizi, elementi complementari all’adozione della banda larga.
Va ricordata la velocità con la quale la rete ha subito negli ultimi anni una progressiva implementazione di banda, passando dai 9,6 KiloBit per secondo, ai 56 Kbps dei modem, ai 128,2 Kbps della linea ISDN, ai 512 Kbps della linea ADSL, sino ai 2 Mbps ed oltre delle linee HDSL, della linea satellitare o della connessione con fibra ottica, consentendo ad una immagine di essere trasmessa non più in qualche minuto ma in pochi secondi.(18)
Questo notevole aumento di velocità della rete ha permesso l’implementazione di vere e proprie piattaforme digitali che consentono i servizi base della telemedicina come la videochiamata o il videoconferenza, inoltre permette appunto l’invio di immagini ad alta definizione che hanno consentito la nascita di branchie della telemedicina, come la teleanalisi, la cardiotelefonia o la teleradiologia.
Proprio per quest’ultima, la possibilità di inviare immagini ad alta definizione ha comportato un notevole vantaggio sia in merito alla qualità del servizio offerto sia in termini di spesa pubblica.
È infatti oggi possibile la produzione e il trattamento di bioimmagini in formato completamente digitale, trasmissibile sfruttando sia a livello locale che metropolitano reti dati già presenti disponibili o rapidamente realizzabili.
Il progetto di riconversione delle dotazioni diagnostiche per bioimmagini verso la tecnologia “film-less” offre ricadute notevoli in termini di risparmio sulle risorse di bilancio.
Prendendo come riferimento un’Azienda Sanitaria il cui servizio di radiologia ha una produttività di circa 100.000 immagini all’anno, con un costo di mercato dei relativi supporti pari a circa 415 milioni di euro, sulla base di esperienze già in parte maturate, è possibile evidenziare i benefici economici attesi sul medio termine come ricaduta della riduzione dei consumi di pellicole.
In linea generale la filosofia tecnologica applicata prevede la graduale sostituzione di tutte le pellicole sviluppate esclusivamente a scopo di supporto per la refertazione e quindi di norma visionate una sola volta dopo la stampa con bioimmagini digitali gestite da stazioni informatizzate digitali, limitando la stampa in formato ottimizzato delle sole proiezioni di interesse documentale.
La riduzione in termini di superficie complessiva di pellicola ottenibile dopo una prima fase di lavoro “in doppio” e dell’ordine del 60%.
La disponibilità di tutte le immagini prodotte su archivio digitale consente la refertazione a video e quindi la stampa solo delle immagini che verranno consegnate al paziente per documentare il referto. Tale procedura permette di raggiungere un fattore di riduzione del 50% sul numero delle pellicole consumate e quindi acquistate dal reparto.
Realisticamente, nell’arco del primo quadriennio di gestione di un sistema digitale ai fosfori, con i numeri ipotizzati precedentemente, è possibile ottenere un risparmio dell’ordine di circa 130 milioni di euro.
La “tecnologia internet” permette inoltre l’implementazione di una potente rete di distribuzione capillare dell’informazione, la quale risulta disponibile in grande quantità e ovunque. I costi di collegamento sono molto bassi e l’informazione è gratuita. L’accessibilità è pertanto elevatissima, inoltre si può disporre di banche dati estremamente potenti.(20)
La facilità d’accesso alla rete comporta un miglioramento nello spostamento dell’informazione senza la necessità di uno spostamento fisico da parte di specialisti o utenti, inoltre si ha un miglioramento delle possibilità di diagnosi e terapia oltre a indubbi vantaggi organizzativi tra cui la possibilità di poter condividere tra più specialisti i risultati delle analisi ed instaurare una discussione collegiale del caso tra più persone che risiedono in località anche molto lontane tra di loro. Ciò comporta un minor dispendio di risorse con importanti ripercussioni sul piano organizzativo e conseguente diminuzione dei tempi d’attesa per la conclusione del caso.(21)
GLI SMARTPHONE
Tra le nuove tecnologie, l’utilizzo di sistemi wireless come gli smartphone, i tablet, i palmari o dispositivi portatili di altro genere meritano un’attenzione particolare. Le loro potenzialità offrono una velocità di trasporto dati e una gamma di prodotti che la telemedicina del telefono non è mai stata in grado di proporre.
Questi strumenti sono destinati ad accrescere notevolmente i rapporti interpersonali a distanza tra medici e pazienti, soprattutto per coloro i quali abbiano subito interventi chirurgici pesanti e che richiedono, dopo l’ospedale, speciali cure riabilitative anche extra-ospedalieri, e per i pazienti con malattie croniche degenerative che richiedano periodici monitoraggi sanitari.
I recenti progressi tecnologici dei sistemi di trasmissione hanno portato a una forte convergenza tra Internet e telefonia mobile.
Un esempio può essere la possibilità di inviare MMS relativi a studi di neuroimaging con una qualità soddisfacente,la nitidezza delle immagini ottenute con le telecamere incorporate nei cellulari possono essere in alcuni casi più che soddisfacenti.(22)
Inoltre sono sempre più le software house che si dedicano alla vendita di applicazioni per dispositivi mobili per più di una piattaforma e questo, combinato con una richiesta multidisciplinare da parte dei consumatori, sta portando a fare evolvere il mercato delle applicazioni mobili anche nel settore clinico sanitario.
Lo smartphone infatti viene usato sempre più da medici e ospedali per monitorare terapie, fare controlli e diagnosi in diretta. Con la telemedicina sono il telefono di casa, il cellulare e il bluetooth gli strumenti che mantengono il collegamento costante tra paziente e medico curante. Portare l’assistenza direttamente al domicilio di malati cronici, disabili, diabetici e cardiopatici permette il monitoraggio 24 ore al giorno, facendo così diminuire i tempi di attesa per le visite in ambulatorio, permettendo di cambiare le terapie in tempi rapidi e anche di ridurre le corse dei malati al pronto soccorso.
Inoltre, grazie alla presenza di semplici sensori quali accelerometri,giroscopi ed oscilloscopi, presenti all’interno di un qualunque smartphone si è in grado di monitorare il passo di una persona semplicemente facendogli portare l’apparecchio in tasca. Questa analisi del movimento porta alla diagnosi di possibili difetti di postura del paziente senza nessuna visita medica specifica.
Sempre attraverso i sensori integrati negli smartphone siamo in grado di riconoscere un evento accidentale come può essere una caduta del soggetto.
In Europa, secondo i dati più recenti ogni anno oltre 20 milioni di persone con più di 65 anni incorrono in una caduta, principale causa di morte per trauma in questa fascia d’età. Il rilevamento immediato dell’evento accidentale e la contemporanea richiesta di soccorso può contribuire a ridurre i dati drammatici collegati a tali incidenti domestici: oltre 40.000 decessi e 500.000 ricoveri in meno. La rapidità dell’intervento medico può fare la differenza tra la vita e la morte oltre che, in caso di sopravvivenza, tra buona qualità della vita e disabilità grave.
STRUMENTAZIONE PER MALATTIE CRONICHE
La Bronco Pneumopatia Ostruttiva Cronica (BPCO), e più in generale, la famiglia di malattie croniche che riguardano le insufficienze respiratorie rappresenta il settore più in espansione quando si parla di esperienze di Telemedicina sul territorio italiano.
La Telemedicina si propone dunque come valido strumento per implementare un nuovo modello di servizio che ottimizzi il percorso di cura per il paziente e gli oneri economici da esso derivanti.
In futuro si prevede un aumento progressivo del numero di soggetti affetti da malattie croniche quali la BPCO; per questa categoria di pazienti è necessario sviluppare una nuova forma di assistenza sanitaria, basata su due concetti fondamentali: la gestione a domicilio e la partecipazione attiva del malato nel suo percorso di cura.
I pazienti ospedalizzati generalmente tendono a diventare sedentari e ad accettare in maniera passiva le cure che vengono loro somministrate; un malato di BPCO, dimesso con successo e correttamente supportato, potenzialmente può tornare ad essere una persona attiva e indipendente. Ciò può essere ottenuto attraverso uno specifico processo di educazione che deve iniziare in ospedale e deve proseguire ed essere rafforzato al domicilio del soggetto. Il proprio ambiente domiciliare è il luogo più adatto, sia da un punto di vista fisico che emotivo, per ottenere un apprendimento efficace in quanto permette di concretizzare l’insegnamento inserendolo in scenari della vita quotidiana. Affiancando poi l’educazione del paziente con altri generi di rinforzi duraturi, si dovrebbe ottenere una diminuzione dei ricoveri ospedalieri. La determinazione di quali siano tali rinforzi, riporta l’attenzione al settore sanitario e alla necessità che quest’ultimo fornisca le cure in maniera continua e per un periodo di tempo ipoteticamente molto lungo. La continuità passa obbligatoriamente attraverso la condivisione di sistemi informativi e di dati clinici e amministrativi, l’adozione di sistemi di valutazione tecnologica e di gestione dell’impatto delle nuove tecnologie, nonché l’utilizzo sistematico di record e link informatici nella gestione dei pazienti. E’ necessario dunque, riprogettare l’architettura del servizio offerto alla categoria di pazienti cronici.
Si deve quindi prevedere una rete pneumologica omogeneamente distribuita sul territorio regionale, in grado di garantire monitoraggi telematici a distanza, servizi di seconda opinione attivi 24 ore, accesso dello pneumologo al domicilio del paziente (ove ritenuto indispensabile) e, soprattutto, ospedalizzazione rapida in presenza delle criticità cliniche comunque prevedibili.
Tutti gli elementi fin qui elencati riportano al concetto di Telemedicina, intesa come assistenza a distanza tramite sistemi che rientrano nella categoria ICT (Information and Communications Technology).
L’impiego dei dispositivi presso il domicilio dei pazienti dovrebbe consentire di ridurre le ospedalizzazioni, i tempi di degenza e di monitorare costantemente l’evoluzione della malattia, calibrando opportunamente gli interventi terapeutici. E’ inoltre indispensabile un buon funzionamento del sistema informativo delle cure domiciliari per la gestione dei pazienti ed un’analisi sistematica dell’intensità e complessità degli interventi erogati, per effettuare le dovute verifiche delle attività svolte, dei risultati e dei costi.
Gli strumenti da utilizzare a domicilio devono poi avere caratteristiche particolari, prima fra tutte la semplicità di utilizzo in quanto, come detto in precedenza, i pazienti affetti da patologie croniche sono tendenzialmente individui anziani, probabilmente non abituati all’uso della tecnologia in generale e che di conseguenza potrebbero incontrare delle difficoltà nella comprensione dell’uso e nell’utilizzo stesso dell’apparecchio.
Nel seguito, vengono presentate alcune tra le tecnologie appartenenti alla categoria ICT applicate alla cura delle malattie croniche come la BPCO, l’insufficienza cardiaca, l’ipertensione e il diabete.
Nel caso in cui il paziente sia affetto da una sola patologia, la tecnologia in dotazione si riduce ad un unico strumento che riprende in linea di massima le peculiarità del corrispondente strumento professionale, semplificando le modalità di impiego; nel caso in cui invece il quadro clinico del soggetto sia più complesso (comorbilità), la tecnologia prevede generalmente una piccola unità centrale con interfaccia utente semplice e immediata, a cui collegare i dispositivi necessari alla rilevazione dei parametri clinici.
Un esempio è costituito dallo strumento commercializzato dall’azienda australiana TeleMedCare (http://www.telemedcare.com.au/): l’unità principale consente di registrare i parametri clinici relativi allo stato di salute del paziente e fornire allo stesso paziente un feedback che comprende dei promemoria riguardo sia alla terapia farmacologica sia alla programmazione delle misurazioni richieste. Il dispositivo è caratterizzato da un monitor di tipo touch screen di facile e intuitivo utilizzo anche da parte di persone anziane.
Figura 3 : Flusso Di Lavoro Del Sistema di Telemedicina
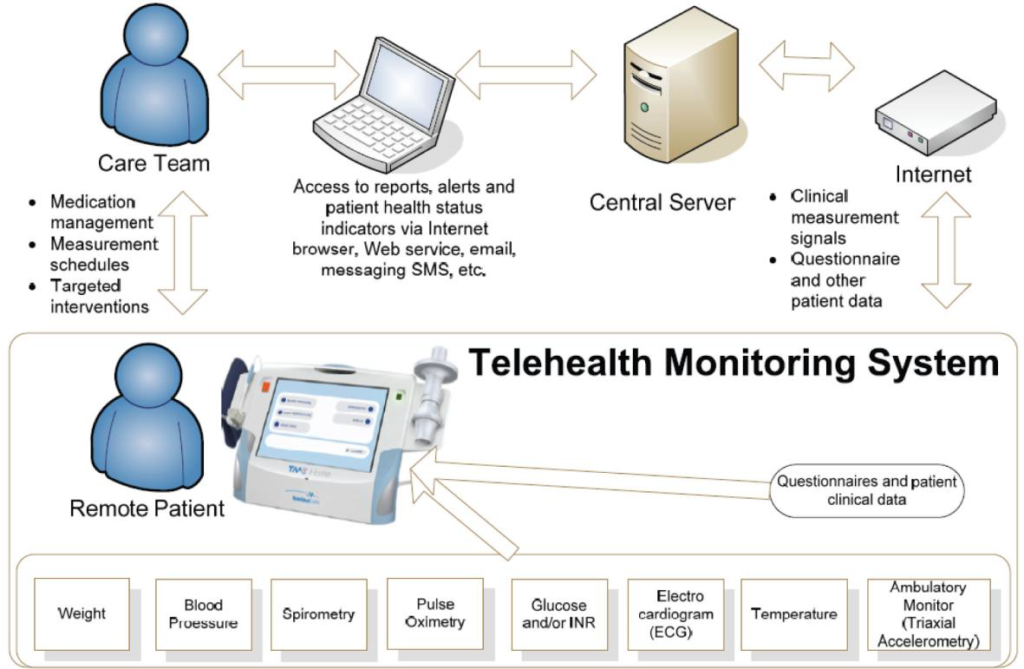
- Tramite questo apparecchio è possibile rilevare il peso (tramite scala wireless) ed effettuare un elettrocardiogramma ad un solo canale; è dotato inoltre di una cuffia per rilevare la pressione sanguinea, uno spirometro, una sonda per misurare in maniera digitale la temperatura corporea e un pulsossimetro. Tutti i dati raccolti vengono inviati tramite internet, seguendo un canale sicuro, ad un database centrale al quale possono accedere solo i clinici che hanno in cura il paziente, previo riconoscimento; attraverso il database, i clinici possono controllare le condizioni fisiche del paziente, effettuare dei cambiamenti nella programmazione dei trattamenti e inviare dei promemoria agli ammalati.
Da questo primo esempio si deduce come la tecnologia utilizzata per la gestione del paziente con patologia cronica (non necessariamente BPCO) sia costituita in linea di massima da due elementi essenziali: un sistema per la rilevazione dei parametri necessari ad identificare lo stato di salute del paziente e un sistema per la registrazione, archiviazione ed invio dei parametri alla struttura ospedaliera. Quest’ultimo è generalmente integrato nel dispositivo di raccolta dei dati.
Molti studi sono stati effettuati per valutare l’effettiva efficacia di tali strumentazioni e molti di questi sono tutt’ora in corso. Ma dai primi dati forniti si evince come la Telemedicina contribuisca a ridurre il numero degli accessi in ospedale per visite medico-infermieristiche; inoltre, i pazienti hanno manifestato un evidente apprezzamento per la facilità di utilizzo delle apparecchiature fornite e dell’interfaccia che permette al telefono di ricevere i dati dagli strumenti di misura e di inviarli poi al server.
Per quanto riguarda gli strumenti in dotazione al paziente, si riscontra una certa omogeneità tra le varie proposte: ciò dipende dal fatto che i parametri più semplici da rilevare ma allo stesso tempo più significativi e indicativi dello stato di salute del paziente, sono più o meno gli stessi. Inoltre, poiché nella maggior parte dei casi le persone affette da patologie croniche sono soggetti anziani con una o più comorbilità, diventa impensabile concentrarsi su una patologia nello specifico tralasciando le altre. Per questo motivo solitamente si tende a fornire una strumentazione che consenta di fornire un quadro generale sulla salute del paziente. Si va quindi dagli strumenti più banali come bilance e termometri, fino a sfigmomanometri, cardiofrequenzimetri, saturimetri, glucometri, pulsossimetri ecc. Tutti questi tendenzialmente sono, come già detto, in una forma semplificata.

- Apparecchiature Fornite ai Pazienti (Bilancia, Saturimetro, sfigmomanometro, Glucometro, Elettrocardiografo, Spirometro)
Entrando nello specifico, per quanto riguarda la cura della BPCO, la letteratura relativa allo scenario italiano offre alcune tecnologie di recente introduzione:
RESPIMAT: introdotto in Italia nel 2011, si tratta di un innovativo inalatore per l’erogazione di tiotropio, ovvero il farmaco per il trattamento della BPCO. Questo strumento si avvale di un inalatore di nuova generazione, senza propellente, che coniuga una tecnologia innovativa alla comprovata efficacia del principio attivo; è caratterizzato dalla facilità di utilizzo e dalla somministrazione più efficace del principio attivo in quanto garantisce la distribuzione ottimale e uniforme del farmaco stesso.
RESMON PRO, RESMON HOME E RESOLVE: strumenti prodotti da Restech, spin off del Politecnico di Milano, per il monitoraggio domiciliare e ospedaliero dei paziente affetti da patologie croniche dell’apparato respiratorio. Si tratta di tecnologie che semplificano la procedura dell’esame tramite spirometro, sono di facile utilizzo sia da parte del personale specializzato (Resmon Pro) sia da parte del medico di medicina generale che del paziente stesso (Resmon Home). Al paziente viene chiesto di respirare per qualche minuto all’interno del dispositivo, tramite filtro/boccaglio; il sistema applica al soggetto delle variazioni di pressione, calcola la risposta dell’apparato respiratorio allo stimolo pressorio ed infine elabora e memorizza i dati. Resolve rappresenta la piattaforma per la raccolta, l’analisi, l’interpretazione e la condivisione dei dati ottenuti dalle misurazioni domiciliari e ospedaliere.
ELETTROCARDIOGRAFI PORTATILI
Lo scompenso cardiaco (SC) è una patologia ad elevata prevalenza e letalità. I ricoveri ospedalieri sono in costante aumento nei paesi industrializzati ed in Italia, secondo i dati del Ministero della Salute, il DRG 127 (insufficienza cardiaca e shock) nel 2001 è stato il primo DRG medico ed il secondo DRG in assoluto per valore economico di spesa. Dal recente studio multicentrico sullo scompenso acuto condotto dall’Associazione Nazionale Medici Cardiologi Ospedalieri (ANMCO), i pazienti con SC grave, ricoverati in terapia intensiva cardiologica, presentano a 6 mesi un tasso di mortalità del 20%, e di riospedalizzazione del 40%
Un approccio integrato al paziente con scompenso cardiaco (SC), imprescindibile per questa come per altre patologie croniche, deve garantire continuità assistenziale, cioè uniformità di criteri di valutazione e trattamento, e gestione condivisa del piano di cura, indipendentemente dalla struttura e dall’operatore con cui il paziente viene in contatto.
Lo SC determina continui accessi al Pronto Soccorso, frequenti ricoveri ospedalieri e richiede attenti controlli clinici e strumentali anche nelle fasi di stabilità. Sono quindi necessari programmi di gestione personalizzati, da estendere al maggior numero possibile di pazienti con SC nel mondo reale.
La tecnologia offre la possibilità di misurare e trasmettere i parametri vitali del paziente,spesso anziano, anche da aree remote, senza che quest’ultimo si debba recare dal proprio curante o all’ospedale di riferimento.
Gli elettrocardiografi portatili permettono la gestione a distanza delle informazioni a costi relativamente contenuti, aprendo così nuove prospettive di deospedalizzazione e monitorizzazione in sicurezza per i pazienti cronicamente gravi, con grandi vantaggi non solo per la riduzione dei costi ospedalieri, ma anche per la qualità di vita dei pazienti.
Sono monitorati al domicilio del paziente sia i parametri clinici, peso, pressione arteriosa, frequenza cardiaca, saturazione di ossigeno, che alcuni indici descrittivi dello stato di salute, come score di astenia, dispnea e congestione periferica. Inoltre può essere trasmesso il segnale elettrocardiografico e messaggi di testo per raccomandazioni educazionali e di aderenza alla terapia.
I software gestionali permettono poi di impostare dei limiti soglia che automaticamente attivano segnali di allarme con richiesta di un intervento specifico di risposta.
Oggi giorno sul mercato sono presenti numerosi modelli di elettrocardiografi portatili, a 3 o a 12 derivazioni a costi relativamente contenuti.Permettono l’inserimento delle informazioni cliniche del paziente e la registrazione di oltre 150 esami ECG per permettere al curante un confronto significativo degli esami sostenuti.
La telecardiologia viene utilizzata anche come supporto alla diagnostica delle sindromi coronariche acute nel servizio di emergenza 118. Diversi studi hanno dimostrato la fattibilità nell’utilizzo di un ECG a 12 derivazioni durante il periodo di preospedalizzazione. ECG di qualità possono essere trasmessi con successo approssimativamente nell’85% dei pazienti nei quali è possibile effettuare un ECG a 12 derivazioni. Lo scopo più importante dell’utilizzo di tale elettrocardiografo è la diagnosi tempestiva dell’infarto miocardico acuto (IMA) e la comunicazione di questa informazione al medico di Pronto Soccorso prima dell’arrivo del paziente alla struttura ospedaliera. Nella preospedalizzazione il trasferimento dell’ECG a 12 derivazioni migliora l’accuratezza diagnostica per i pazienti con diagnosi finale ospedaliera di IMA, angina o dolore toracico non ischemico.(25)
Un modernissimo metodo per il controllo dell’attività cardiaca sotto stress è fornito da una comunissima t-shirt disseminata di elettrodi all’interno di uno speciale tessuto in grado di monitorare il battito cardiaco ben oltre il tempo che, solitamente, viene
dedicato a un esame cardiologico. Composta da seta e fibra sintetica, la maglia è ripiegabile come qualsiasi altro capo, dal momento che i bio-elettrodi installati non subiscono danni in alcun caso, né sono causa di irritazione. I risultati dei test cardiaci portati avanti con la t-shirt, inoltre, sono già considerati attendibili quanto quelli ottenuti tramite un regolare elettrocardiogramma.
Questo strumento sarà di grandissimo aiuto per l’acquisizione di ECG su atleti impegnati in attività fisiche. Grazie infatti alla sua indossabilità, permetterà il monitoraggio continuo dell’attività cardiaca senza compromettere l’attività fisica dell’atleta.
PROBLEMATICHE LEGATE ALLA TELEMEDICINA
L’approccio moderno prevede di inquadrare i servizi di telemedicina all’interno di interventi strutturali tesi a riorganizzare determinati processi socio-sanitari, in cui vanno contemplati non solo gli aspetti clinici e tecnologici, ma soprattutto il contesto normativo, etico, culturale, professionale ed economico.
Tali tecnologie infatti, non sono neutrali rispetto alla stratificazione sociale, cosicché proprio l’uso delle stesse può indurre trasformazioni nella organizzazione della società di cui dover necessariamente tener conto per non creare nuove ingiustizie.(26)
Gli interventi così concepiti diventano essenziali per il sistema e quindi auspicabilmente troveranno in modo naturale le motivazioni e le risorse necessarie per la loro sostenibilità e per divenire modalità di lavoro abituali e permanenti.
Infatti, solo se gli interventi faranno parte di un riassetto complessivo, le esperienza di telemedicina, fatte un po’ ovunque in Italia, potranno trovare le risorse necessarie per la loro sostenibilità e divenire modalità di lavoro abituali e permanenti.
In conseguenza, l’approccio all’implementazione della telemedicina dovrebbe partire dalla pianificazione e dall’avvio graduale di interventi strutturati tesi ad una riorganizzazione di determinati servizi socio-sanitari.
In altre parole gli interventi riorganizzativi devono scaturire da programmi strategici in cui la componente telemedicina può rivelarsi essenziale al raggiungimento progressivo degli obiettivi.
L’introduzione della sanità elettronica (e-health) può contribuire all’ottimizzazione della gestione del settore socio-sanitario su diversi fronti:
- Migliorare la qualità di vita dei cittadini-pazienti, consentendo loro di essere assistiti a domicilio;
- Garantire la disponibilità di specialisti indipendentemente dal luogo in cui abiti il paziente, migliorando l’assistenza anche di quelle comunità territorialmente sparse
- Accrescere la qualità delle decisioni del medico mettendo a sua disposizione le informazioni esistenti relative al paziente;
- incrementare l’efficienza e produttività dei servizi socio-sanitari, riducendo il lavoro amministrativo superfluo, quale ad esempio l’acquisizione di informazioni già presenti in forma elettronica;
- Garantire una più efficace e tempestiva assistenza diagnostica e terapeutica soprattutto nei casi d’urgenza.
Le recenti esperienze hanno provato che non mancano in Italia le competenze scientifiche e tecniche, sia mediche che telematiche, impegnate nelle ricerche e nelle sperimentazioni di telemedicina e d’informatica medica, ma, d’altro canto, queste esperienze hanno evidenziato che esistono vari tipi d’ostacoli: - di tipo tecnologico, legati alla scarsa attenzione alle peculiarità del mondo sanitario da parte dell’ambiente industriale;
- di tipo organizzativo, legati all’organizzazione del lavoro, al mondo della burocrazia, al collegamento tra pubblico e privato;
- di tipo normativo, legati alla necessità di regolamentazione sia a livello centrale(ad esempio ministeriale) che locale(ad esempio regionale);
- di tipo economico, legati al rapporto costi-benefici dei nuovi servizi;
- di tipo culturale, legati alla formazione ed all’aggiornamento degli operatori sociali;
- di tipo professionale, legati ai ruoli reciproci ed alla condivisione di responsabilità;
- di tipo strutturale, legati alla difficoltà di accettare l’innovazione che comporta vari tipi di cambiamento (sindacale, organizzativa etc) ed alla mancanza d’impulsi all’integrazione dei servizi.
CARENZA DELLE INFRASTRUTTURE
L’utilizzabilità pratica della telemedicina è subordinata alla creazione di una potente rete infrastrutturale capace di interfacciare i centri medici tra loro e con le unità abitative dei pazienti, ubicate in aree decentrate e disagiate e lontane da centri universitari ed ospedalieri, con i centri di pronto soccorso, al fine di garantire un intervento tempestivo e qualificato, soddisfacendo, così, le diverse richieste di cure mediche.(28)
39
Essendo l’impiego della telemedicina subordinato alla creazione di una rete infrastrutturale capace di collegare i centri medici tra loro e con le unità remote poste presso le abitazioni dei pazienti o le sedi ospedaliere più disagiate, il concreto sviluppo della telemedicina presuppone un ripensamento dell’intera architettura sanitaria e sociale oggi esistente in maniera da utilizzare la via telematica per scopi non (solo) di supporto alla cura ma di cura stricto sensu.
In un’ottica di lungo periodo, quindi, a fronte dell’elevato iniziale investimento, i vantaggi sia economici che burocratici (riduzione delle strutture e degli apparati sanitari) appaiono notevoli ed accattivanti. La realizzazione del progetto richiede, però, una intensa infrastrutturazione e la decisiva e non più tentennante adozione di un sistema telematico di connessione a banda larga che serva aree sempre più vaste del nostro paese.
Il rapporto tra telemedicina e banda larga ha immediata rilevanza giuridica nella ipotetica configurabilità della telemedicina come servizio pubblico universale, intendendo con tale espressione quel particolare tipo di servizio pubblico che, in considerazione della sua essenzialità e della sua strumentalità al pieno godimento dei diritti sociali, deve esser erogato agli utenti, da parte del soggetto pubblico o privato, con i caratteri della obbligatorietà, indipendentemente dalla residenza e capacità di spesa di quelli. La qualificazione giuridica della telemedicina come servizio pubblico universale dipende a sua volta dalla qualificazione giuridica riservata alla banda larga, ossia a quel particolare supporto tecnologico dalla cui esistenza la telemedicina strettamente dipende.
L’accesso alla banda larga è essenziale essendo il presupposto per la sicura e veloce trasmissione di dati medici voluminosi necessari per i diversi atti sanitari da compiersi (teleconsulto, teleconsultazione, teleassistenza, teleradiologia etc.). La connettività piena del territorio rappresenta una delle principali precondizioni per lo sviluppo della telemedicina e il rafforzamento della fiducia di operatori e pazienti nel suo impiego. Un sistema di trasmissione dati lento è di per sé inaffidabile rendendo, così, insicuro e praticamente impossibile l’uso dei diversi sistemi di telemedicina.
Non esiste solo la necessità di implementare un servizio di banda larga su tutta la penisola, è logico pensare che vadano incrementate, rese più accessibili, più economiche e più efficienti tutte le infrastrutture di comunicazione perché internet e la banda larga non sono che una accezione di un più generale sistema integrato di comunicazione.
Internet può servire solo se: - Vengono definite le reti di servizi da offrire al cittadino (linguaggio comune che permetta alle varie organizzazioni di intendersi su quali siano i servizi da porre in rete senza ambiguità e con perfetta chiarezza di intenti e obiettivi);
- Vengono definiti i protocolli organizzativi e tecnici di interscambio senza commistione di livelli;
- Vengono definiti e implementati standard comuni di codifica delle informazioni che diventino patrimonio comune dei fornitori oltre che delle organizzazioni sanitarie.
AFFIDABILITÀ
Al fine di uno sviluppo su larga scala della telemedicina è necessario creare fiducia nei servizi di telemedicina e favorirne l’accettazione da parte dei professionisti sanitari e dei pazienti.
In questo contesto, sono aspetti fondamentali l’informazione ai pazienti e ai beneficiari che ne possano derivare, e la formazione dei professionisti sanitari e dei pazienti per l’uso delle nuove tecnologie.
Infatti, trattandosi di una innovazione tecnologica, è indispensabile che i professionisti sanitari e i pazienti siano adeguatamente formati e preparati, consapevoli del loro ruolo e dell’efficacia del servizio, a beneficio della salute dei pazienti che se ne giovano e dell’efficacia del sistema sanitario.
INFORMAZIONE AI PAZIENTI
La più ampia diffusione dei servizi di telemedicina solleva nuove preoccupazione di
ordine etico, specie per il modificarsi delle relazioni tra pazienti e medici. È dunque
indispensabile che, per fare accettare queste innovative modalità di servizio si
definisca la relazione tra soggetti prestatori e destinatari dell’assistenza sanitaria onde tener conto delle esigenze di pazienti bisognosi di calore umano e di informazioni comprensibili, corrette e rassicuranti.
Al fine di rispondere al timore degli utenti e rafforzare la loro fiducia, è necessario
mettere in atto programmi di informazione che consentano ai pazienti di familiarizzare con questi nuovi metodi e strumenti, tanto più che spesso si tratta di persone anziane.
INFORMAZIONE A MEDICI E OPERATORI SANITARI
Per quanto riguarda i medici e altri operatori sanitari rimane ancora, da parte di molti,
il sospetto che la telemedicina possa ostacolare o incidere sul rapporto con i loro
pazienti.
È quindi necessario fornire anche ai medici una maggiore informazione in merito alla
telemedicina, interpretata come un sistema di semplificazione e di miglioramento
delle procedure sanitarie, soprattutto volte a monitorare le patologie croniche ed a rendere più facile la vita del paziente, senza nulla togliere all’atto medico o al rapporto medico-paziente.
La frammentazione delle competenze di coloro che operano oggi nella sanità, ed in
particolare del personale medico, è nota a tutti.
Abbiamo vissuto una stagione lunghissima e assai complessa di proliferazione delle
specializzazioni in ambito sanitario, all’interno della stessa disciplina clinica, ma se
guardiamo meglio, ci si accorge che tanti medici potrebbero essere equiparati a degli
ingegneri perché, in pratica, devono lavorare con tecnologie veramente complesse.
Studi fatti ci dicono che su cinque nuove tecnologie rilevanti intervenute nel settore
sanitario, risulta spesso che un solo medico è in grado di utilizzarle ed ha le
competenze adeguate.
Qui entrano in gioco figure specializzate come tecnici, ingegneri, che, attraverso corsi
di formazione, devono tentare di colmare quel “gap tecnologico” che oggigiorno, vista
appunto l’intenso utilizzo di tecnologie all’interno del settore sanitario, non può più
essere tollerato.
Ovviamente questo passo, dev’essere sostenuto dai medici in primis, i quali devono
prendere coscienza del problema e mettersi in gioco per migliorare le proprie
conoscenze tecnologiche e uniformarsi alla direzione che la pratica medica sta
prendendo in questi anni di incredibile progresso tecnologico.
FORMAZIONE ED EMPOWERMENT DEI PAZIENTI
Nonostante gli sforzi per sviluppare apparati di sempre più semplice utilizzo, i
pazienti assistiti con sistemi di telemedicina richiedono una formazione, sempre
considerando l’anzianità di questi e la loro probabile scarsa dimestichezza con le
tecnologie.
Tale formazione però non deve essere limitata solo agli aspetti tecnologici, ma
intervenire anche sugli aspetti sociali e di relazione, sul mutamento del rapporto
medico-paziente e sulla rassicurazione che, pur a distanza, viene comunque garantita
assistenza e cura al paziente ed alla sua patologia.
La gestione delle malattie croniche deve spostarsi da un sistema che reagisce ad un
evento improvviso e non pianificato ad un sistema che educa e responsabilizza il
paziente a prendersi cura attivamente della propria malattia e del proprio regime di
trattamento.
La prevenzione della cronicità e il miglioramento della gestione della patologia
cronica con la partecipazione diretta del paziente responsabile, rappresenta una sfida
per la sostenibilità economica dei sistemi sanitari.(38)
La cultura collettiva degli ultimi tempi, in Italia e in tutto il Mondo occidentale
avanzato, si può dire che ci sia stato uno sfondamento dei confini e delle dimensioni
complessive del settore della salute.
Se per i nostri padri e probabilmente i nostri nonni, la salute era principalmente un
concetto che si riferiva alla malattia nella sua fase di insorgenza acuta, oggi la
maggior parte della popolazione, se non la totalità di essa, ha una concezione della
salute, e quindi di sistema della salute, che si riferisce al benessere complessivo.
Cosa significa ciò da un punto di vista tecnico organizzativo ed economico?
Il CENSI ha svolto un indagine in cui è stata rilevata, su un campione nazionale di
cittadini italiani, la frequenza di accesso alle visite mediche, per 4 tipologie di sintomi
e malesseri, così suddivisi:
- malattie molto gravi (fortemente invalidanti, a rischio di morte);
- malattie di una certa gravità curabili o controllabili;
- malattie poco gravi ma fastidiose;
- malesseri derivanti da piccole paure ed insicurezze o sensazione di disagio.
È emerso che l’accesso ai servizi si articola in Italia in una varietà di tipologie, di
malesseri e disturbi, raggiungendo stadi che nessuno mai avrebbe immaginato
potessero essere di competenza della sanità. Ma soprattutto, che la nostra sanità non è
in grado di sostenere il costo di sintomi come le piccole paura, i disagi, le insicurezza.
Quanto detto per evidenziare, anche dal punto di vista quantitativo, i cambiamenti
intervenuti nel concetto di salute.(39)
In tale contesto, la “formazione culturale” del paziente è fondamentale per riuscire ad
arrivare ad un concetto di prevenzione della malattia, che al momento risulta essere
una strada fortemente competitiva per evitare il collasso dell’intero sistema sanitario.
FORMAZIONE E AGGIORNAMENTO DEI PROFESSIONISTI SANITARI
La formazione dovrà necessariamente essere fornita anche ai professionisti sanitari,
per dare loro dimestichezza con i nuovi metodi per l’esercizio della loro professione la formazione dovrà riguardare le nuove apparecchiature di acquisizione delle
informazioni e le tecnologie di trasmissione dei dati, alla base di una prestazione di
telemedicina.
La continuità e il coordinamento dell’assistenza sanitaria richiedono anche la capacità
di servirsi di nuovi strumenti di dialogo con il paziente.
Il personale medico dovrà aver ricevuto anche una formazione psicologica, in modo
da umanizzare la relazione a distanza e da rimediare alla mancanza di quella presenza fisica sulla quale si era sinora basato il dialogo medico-paziente.
PROBLEMATICHE LEGISLATIVE
La telemedicina non rappresenta una specialità medica separata, ma uno strumento
che può essere utilizzato per estendere la pratica tradizionale oltre gli spazi fisici
abituali. Si configura, nel quadro normativo generale, come una diversa modalità di
erogazione di prestazioni sanitarie e socio-sanitarie e pertanto rientra nella cornice di
riferimento che norma tali processi con alcune precisazioni sulle condizioni di
attuazione.
Per poter esercitare attività di telemedicina nelle varie discipline con oneri a carico del
Servizio Sanitario Nazionale, le strutture interessate, compatibilmente con la
programmazione regionale, devono:
Essere accreditate dalla regione o dalle province autonome per la disciplina
specialistica per la quale intendono attivare singole prestazioni di telemedicina e/o
percorsi clinici assistenziali integrati con le attività di telemedicina;
Attenersi al Documento per l’erogazione della singola prestazione in telemedicina
e/o al Documento per l’erogazione del percorso clinico assistenziale (PCA o PDTA)
integrato con le attività di telemedicina, definiti dalla Regione, fatti salvi gli elementi
di garanzia;
Attenersi al Documento di definizione degli standard di servizio propri delle
prestazioni di Telemedicina erogate dalla Regione, fatti salvi gli elementi di garanzia
(Vedi ALLEGATO A);
Stipulare, se necessario, specifico/i accordo/i con la Regione/ASL per i servizi di
telemedicina.
TELEMEDICINA IN REGIME PRIVATISTICO
Per poter esercitare attività di Telemedicina in regime privatistico nelle varie
discipline, le strutture interessate (Centro erogatore), devono:
Essere autorizzate all’esercizio della Regione o delle Province autonome per la
disciplina specialistica(cardiologia, diagnostica per immagini, diagnostica clinica
etc..) per la quale si intendono erogare prestazioni di Telemedicina;
Attenersi al Documento di definizione degli standard di servizio propri delle
prestazioni di Telemedicina erogate, definito dalla Regione, fatti salvi gli elementi di
garanzia.
Nel caso di liberi professionisti che lavorano in studi medici privati senza obbligo di
apertura al pubblico e ove l’opera intellettuale prevalga su organizzazione e
attrezzature, per poter esercitare attività della disciplina specialistica per la quale si
intendono erogare prestazioni di Telemedicina in conformità con eventuali requisiti,
norme e regolamenti Regionali/Comunali, devono:
- Essere abilitati e iscritti all’Albo Professionale ed essere specialisti nella disciplina
medica per la quale intendono erogare servizi di Telemedicina specialistica; - Attenersi al Documento di definizione degli standard di servizio propri delle
prestazioni di Telemedicina erogate definito dalla Regione, fatti salvi gli elementi di
garanzia.
LA TUTELA DELLA RISERVATEZZA
Implicando conservazione, archiviazione e trasmissione, anche internazionale, di dati
sensibili (rectius, dati sanitari) concernenti lo stato di salute dei pazienti, così come la
collaborazioneadistanzadiprofessionisticheprestinolapropriaopera,la
telemedicina pone anche un problema di tutela della privacy dei pazienti, ossia di
corretto trattamento dei dati concernenti il loro stato di salute.(56)
In linea teorica, ad esempio, la riservatezza dei dati personali del paziente può essere
violata, intenzionalmente o accidentalmente, per errore umano, sia durante l’incontro
vero e proprio di telemedicina che durante la trasmissione delle informazioni a
distanza o in sede di archiviazione della cartella clinica, quest’ultima in forma
cartacea od elettronica.
Nel Codice della privacy (d. lgs. 30 giugno 2003, n. 196) non sono dedicate specifiche
norme sull’argomento; anche il Titolo V della Parte I dedicata al trattamento di dati
personali in ambito sanitario (artt. 75 ss.) non prende in specifica considerazione il
trattamento dei dati sensibili nell’ambito della telemedicina.
COSTI STORICI E COSTI CORRENTI
Nella valutazione delle innovazioni tecnologiche è di notevole importanza considerare
la differenza tra costi storici e costi correnti che lo stesso progetto genererà in futuro.
Nel determinare i costi di un progetto di telemedicina, oltre all’investimento iniziale
per l’hardware, che rappresenta il costo storico del progetto, è necessario calcolare
anche le spese di esercizio annuale generate dal progetto stesso, in termini sia di costi variabili (materiale di consumo, servizi di manutenzione), che di potenziali costi fissi, che vanno sostenuti indipendentemente dalla tipologia di attività.
Infatti, se al posto di addestrare il personale esistente all’utilizzo della nuova
tecnologia, si decidesse di procedere con nuove assunzioni, queste rappresenterebbero degli ulteriori costi fissi del nuovo investimento, stante l’impossibilità nel settore pubblico di procedere a licenziamenti del personale una volta assunto.
A questi costi vanno infine aggiunti i costi relativi ai corsi di formazione, gravanti
soprattutto sul primo anno di esercizio.
Nella valutazione economica di programmi che comportano l’acquisto di nuove
tecnologie, come nel caso di progetti telematici, è pertanto necessario porre la dovuta
attenzione a tali aspetti.
5.4 REGOLE E CRITERI PER LA REMUNERAZIONE DEI
SERVIZI DI TELEMEDICINA
Il presente capitolo si pone l’obiettivo di fornire un supporto metodologico per la
definizione di regole e criteri per il rimborso dei servizi di telemedicina.
Allo scopo di definire i principi di un sistema tariffario per la telemedicina, una prima
considerazione può essere fatta rispetto alle classificazioni e tariffazioni già presenti
nel quadro normativo del SSN.
L’utilizzo delle tecnologie ICT può infatti consentire l’erogazione di prestazioni che
possono essere ricondotte alle due seguenti tipologie:
- prestazioni già previste dai tariffari nazionali e regionali, ma che non vengono
erogate, grazie all’utilizzo della tecnologia, in telemedicina e che, in ogni caso,
mantengono inalterato il contenuto sostanziale;
COSTI STORICI E COSTI CORRENTI
Nella valutazione delle innovazioni tecnologiche è di notevole importanza considerare
la differenza tra costi storici e costi correnti che lo stesso progetto genererà in futuro.
Nel determinare i costi di un progetto di telemedicina, oltre all’investimento iniziale
per l’hardware, che rappresenta il costo storico del progetto, è necessario calcolare
anche le spese di esercizio annuale generate dal progetto stesso, in termini sia di costi
variabili (materiale di consumo, servizi di manutenzione), che di potenziali costi fissi,
che vanno sostenuti indipendentemente dalla tipologia di attività.
Infatti, se al posto di addestrare il personale esistente all’utilizzo della nuova
tecnologia, si decidesse di procedere con nuove assunzioni, queste rappresenterebbero
degli ulteriori costi fissi del nuovo investimento, stante l’impossibilità nel settore
pubblico di procedere a licenziamenti del personale una volta assunto.
A questi costi vanno infine aggiunti i costi relativi ai corsi di formazione, gravanti
soprattutto sul primo anno di esercizio.
Nella valutazione economica di programmi che comportano l’acquisto di nuove
tecnologie, come nel caso di progetti telematici, è pertanto necessario porre la dovuta
attenzione a tali aspetti.
REGOLE E CRITERI PER LA REMUNERAZIONE DEISERVIZI DI TELEMEDICINA
Il presente capitolo si pone l’obiettivo di fornire un supporto metodologico per ladefinizione di regole e criteri per il rimborso dei servizi di telemedicina.
Allo scopo di definire i principi di un sistema tariffario per la telemedicina, una prima
considerazione può essere fatta rispetto alle classificazioni e tariffazioni già presenti
nel quadro normativo del SSN.
L’utilizzo delle tecnologie ICT può infatti consentire l’erogazione di prestazioni che
possono essere ricondotte alle due seguenti tipologie:
- prestazioni già previste dai tariffari nazionali e regionali, ma che non vengono
erogate, grazie all’utilizzo della tecnologia, in telemedicina e che, in ogni caso,
mantengono inalterato il contenuto sostanziale;
prestazioni previste dai tariffari nazionali e regionali, ma che, grazie all’utilizzo della
tecnologia,vengono eseguite con modalità che possono concorrere ad un
miglioramento del relativo contenuto diagnostico terapeutico e ad un rafforzamento
del monitoraggio continuo.
Considerando le attività di telemedicina riconducibili alla prima tipologia di cui sopra,
si può ragionevolmente pensare che per tali prestazioni si debba fare riferimento alla
corrispondente descrizione e tariffa del nomenclatore tariffario, valutando in ogni singolo caso l’eventuale valorizzazione della diversa modalità di erogazione.
Per le attività di telemedicina riconducibili alla seconda tipologia si cui sopra, si potrà
sempre fare riferimento alla tariffa già presente, ma la descrizione e il valore andranno necessariamente modificati in relazione al diverso contenuto della prestazione.
Filippo Menabue, Prof. Claudio Lamberti, Dott. Ing. Massimo Garagnani
WWW.TELEMEDICINANET.IT


